

Centre Pluridisciplinaire de Diagnostic Pré-Natal de Cochin
L’unité de Diagnostic Anténatal (DAN) peut vous recevoir à la demande du médecin, de la sage-femme ou de l’échographiste qui suit votre grossesse, que votre accouchement soit programmé à Port Royal ou dans une autre maternité.
Certaines situations imposent en effet un avis spécialisé : antécédents personnels ou familiaux, maladies infectieuses contractées pendant la grossesse, résultats d’examens de dépistage ou encore constatations échographiques. Ces situations peuvent conduire à la proposition d’examens complémentaires: avis d’expert, test génétique, échographie, amniocentèse ou biopsie de trophoblaste pour l’étude du caryotype fœtal, ou la réalisation d’examens génétiques, étude de l’ADN fœtal circulant sur sang maternel appelé DPNI….
L’unité de Diagnostic Anténatal s’intègre dans le Centre Pluridisciplinaire de Diagnostic Pré-Natal (CPDPN) de l’hôpital Cochin, coordonné par le Dr Olivia Anselem et le Pr Vassilis Tsatsaris. Le CPDPN de l’hôpital Cochin dispose de l’agrément de l’Agence de la Biomédecine et fait partie de la Fédération Française des CPDPN. Chaque année, il rend son rapport d’activité à l’Agence de la Biomédecine.
Les équipes

Le CPDPN de Cochin est composé de médecins (gynécologues-obstétriciens, échographistes, généticiens, cytogénéticiens, pédiatres, radiologues, pharmaciens, fœtopathologistes, virologues, parasitologues), de sages-femmes, conseillère en génétique, psychologues, et infirmières. Ses membres se réunissent de façon hebdomadaire pour examiner les résultats des différents examens de diagnostic prénatal et donner un avis sur les pathologies fœtales suspectées ou diagnostiquées.
Gynécologues-obstétriciens




Échographistes


Dr Anne Theau, Dr Caroline Ganem, Dr Ronaldo Levy, Dr Nazbanou Heim, Dr Mikaël Tassin, Dr Florent Thebault, Dr Sophie Omnes, Dr Romain Guilherme, Dr Myriam Mansour, Dr Sophie Konrat.
Sages-femmes

Beye

Le Rhun


Younes
Équipe de génétique

Conseillère en génétique

Barillec
Conseillère en génétique
Foetopathologistes
- Dr Laurence Loeillet
- Dr Bettina Bessières
- Dr Maud Favier
Cadre du service

Infirmières


Gros

Aide-soignantes


Équipe de cytogénétique
- Professeur Jean-Marie Dupont
- Docteur Aurélie Coussement
Psychologues
- Noémie Gateau
- Alice Béchu
Pédiatres
- Dr Sophie Parat
- Dr Valérie Marcou
Chirurgien pédiatrique
- Docteur Sylvie Beaudoin
Secrétariat

Cécile Asselineau

Géraldine Cavicchi
Le service de néonatologie du Pr Olivier Baud participe quotidiennement à l’activité du CPDPN en prenant en charge les nouveau-nés des femmes suivies par l’unité de médecine fœtale. En cas de pathologie fœtale, les couples peuvent également rencontrer un pédiatre durant la grossesse afin d’être informés de la prise en charge pédiatrique et du devenir de l’enfant.
De nombreux autres services de l’hôpital Cochin apportent leur expertise au CPDPN :
- Biochimie Fœtale (Pr J Guibourdenche, Dr Marie-Clémence Leguy)
- Génétique et Biologie moléculaire (Dr Thierry Bienvenue, Dr Emmanuelle Girodon, Dr France Leturcq, Dr Juliette Nectoux)
- Laboratoire de Virologie (Dr Anne-Sophie L’Honneur, Dr Alice-Andrée Mariaggi)
- Laboratoire de Parasitologie (Dr Naïma Dahan)
- Pharmacovigilance (Dr Laurent Chouchana)
- Radiologie fœtale (Dr Elisa Zanelli)
La consultation de génétique
L’équipe de génétique du CPDPN est composée de deux médecins cytogénéticiens (Pr Jean-Michel Dupont, Dr Aurélie Coussement) deux conseillères en génétique (Mme Clémence Molac, Mme Adèle Barillec) et d’une secrétaire médicale (Mme Géraldine Cavicchi).
Différentes situations peuvent conduire un médecin à adresser un couple en consultation de génétique, en cours de grossesse ou en cas de projet de grossesse :
- antécédent personnel ou familial de maladie génétique : la consultation de génétique permet d’évaluer le risque de transmission de la maladie au futur enfant et de discuter, en fonction de la maladie et du souhait des parents, des possibilités de diagnostic prénatal et préimplantatoire ou orienter la prise en charge de l’enfant à naître.
- mise en évidence au cours du suivi échographique d’anomalies pouvant être évocatrices d’une cause génétique : la consultation de génétique permet de rechercher une cause et de préciser le pronostic.
- suspicion de maladie génétique chez un des membres du couple ou chez leur enfant : la consultation de génétique permet de rechercher une cause et évaluer le risque que l’enfant à naître soit atteint de cette maladie.
Les consultations de génétique durent entre 45 minutes et une heure. Elles peuvent se faire en présence d’une conseillère en génétique et d’une psychologue.
Amniocentèse
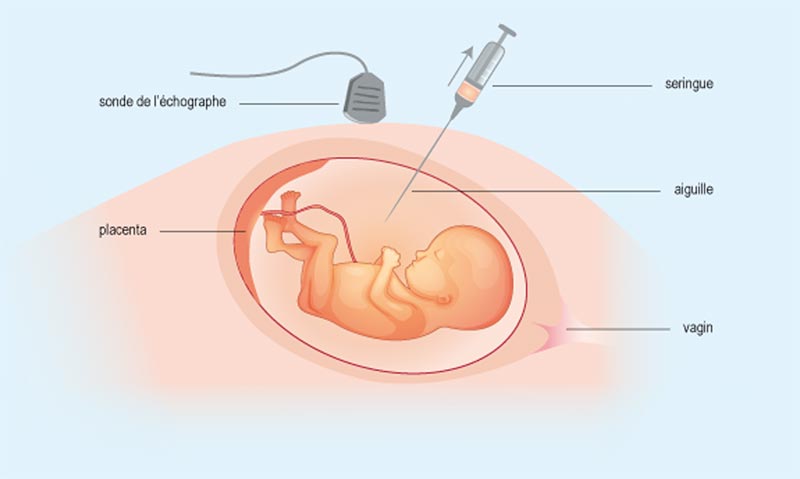
Qu’est-ce qu’une amniocentèse ?
L’amniocentèse consiste à prélever à travers la paroi abdominale de la femme enceinte du liquide amniotique dans lequel baigne le fœtus. Ce prélèvement est effectué à l’aide d’une aiguille très fine. La quantité de liquide habituellement prélevée est de 35 mL, ce qui représente un volume très faible.
A quoi sert l’amniocentèse ?
Elle permet d’effectuer diverses analyses à partir des cellules fœtales présentent dans le liquide amniotique prélevé. Le plus souvent, l’objectif est d’étudier les chromosomes du fœtus (par exemple pour déterminer s’il est ou non porteur d’une anomalie chromosomique comme la trisomie 21). L’amniocentèse permet aussi de rechercher d’autres pathologies comme une infection fœtale.
Quand peut-on faire une amniocentèse ?
Ce geste peut être réalisé à partir de 15 semaines d’aménorrhée (13 semaines de grossesse).
Dans quels cas une amniocentèse est-elle proposée ?
Une amniocentèse peut être proposée en cas de risque élevé d’anomalie chromosomique, ou en cas de maladie génétique familiale, de malformation fœtale dépistée à l’échographie, ou de suspicion d’infection fœtale.
Comment se déroule une amniocentèse ?
Le geste est pratiqué dans une salle spécifique, fonctionnant comme un bloc opératoire, avec des mesures d’asepsie strictes (désinfection cutanée, lavage des mains, gants stériles). Après avoir repéré précisément la position du fœtus, le médecin prélève une petite quantité de liquide amniotique à l’aide d’une aiguille très fine à travers la paroi abdominale, en dessous de l’ombilic et sous contrôle échographique permanent. Le geste est peu douloureux, rapide et ne nécessite pas d’anesthésie.
Quels sont les risques de l’amniocentèse ?
Ils sont très faibles. Certains risques peuvent être favorisés par votre état, vos antécédents ou par un traitement pris avant le prélèvement. Il est impératif d’informer le médecin de vos antécédents (personnels et familiaux) et de l’ensemble des traitements et médicaments que vous prenez (en particulier, des anti-coagulants).
- Risque de fausse couche : Même pratiquée dans des conditions optimales, l’amniocentèse comporte un risque de fausse couche (ou d’accouchement prématuré) estimé à 0,2 %. Ce risque est maximum dans les 8 à 10 jours suivant l’amniocentèse. Pour diminuer ce risque, le repos est recommandé le jour de l’amniocentèse.
- L’immunisation Rhésus fœto-maternelle : c’est un risque rare, qui concerne les femmes de rhésus négatif. Elle est prévenue par une injection de sérum anti-D juste après l’amniocentèse chez les femmes de Rhésus négatif dont le fœtus est de Rhésus positif.
Que faut-il faire après l’amniocentèse ?
Le jour de l’amniocentèse, il est préférable d’être au repos à domicile. Il reste de possible de se lever pour aller au toilette, prendre une douche et de s’assoir pour prendre ses repas. Un certificat de présence est délivré pour justifier votre absence auprès de votre employeur. Un arrêt de travail n’est pas nécessaire pour les jours suivants.
Les résultats
Dans la majorité des cas, les premiers résultats sont disponibles en 48-72h pour la détection des trisomies les plus fréquentes, et les résultats les plus complets sont eux disponibles en 2 à 3 semaines.
En pratique
Le jour de l’amniocentèse :
- Prendre une douche et bien savonner le ventre.
- Il n’est pas nécessaire que d’être à jeun.
- Venir avec votre carte de groupe sanguin, votre attestation d’assurance maladie et de complémentaire santé (mutuelle).
Les heures et les jours qui suivent l’amniocentèse :
- Prévoir le jour de l’amniocentèse de ne pas travailler et d’être au repos à domicile. Il est normal de ressentir quelques contractions ou « douleurs de règles ».
- En l’absence de contre-indication particulière, le reprise du travail est possible dès le lendemain.
- Consulter aux urgences en cas de douleurs, saignements, écoulement de liquide ou fièvre.
Biopsie de trophoblaste
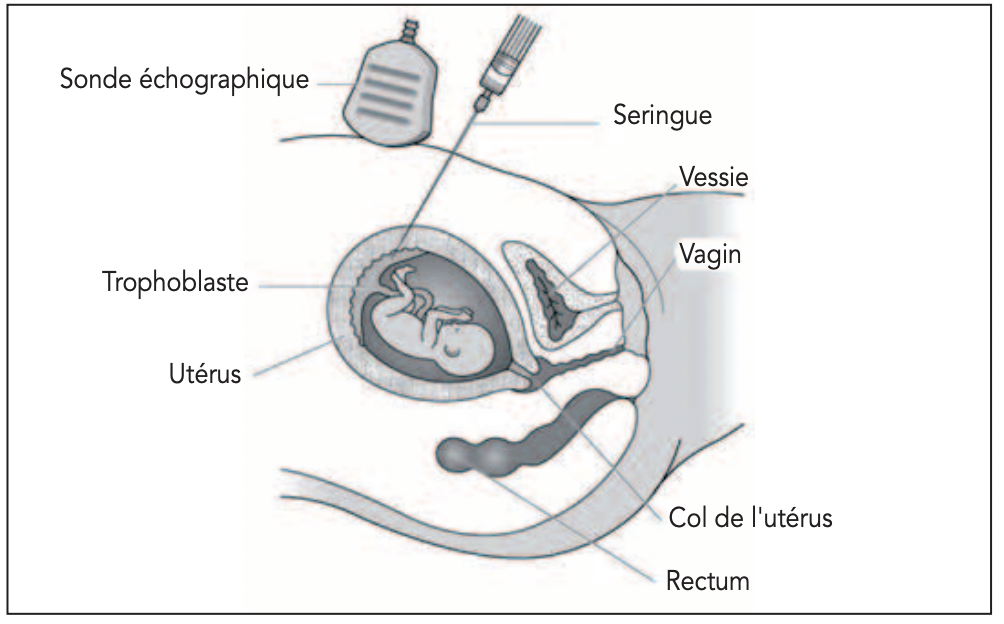
Qu’est-ce qu’une biopsie de trophoblaste ?
Elle consiste à prélever des fragments de placenta appelés villosités choriales. On parle également de biopsie de trophoblaste, le trophoblaste étant la dénomination du placenta au premier trimestre.
A quoi sert une biopsie de trophoblaste ?
Elle permet d’effectuer un caryotype afin de rechercher une anomalie chromosomique comme par exemple la trisomie 21. Elle permet également de rechercher certaines maladies génétiques.
Quand peut-on faire une biopsie de villosités choriales ?
Elle peut être réalisée entre 11 et 14 semaines d’aménorrhée (9 à 12 semaines de grossesse).
Dans quels cas propose-t-on une biopsie de villosités choriales ?
Une biopsie de villosités choriales peut être proposée lorsqu’une anomalie chromosomique est suspectée, par exemple si le risque de trisomie 21 est élevé à l’issue du dépistage, ou en cas d’anomalie à l’échographie du 1er trimestre (augmentation de la clarté nucale ou une malformation fœtale).
Dans d’autres circonstances, une biopsie de villosités choriales peut également être indiquée, notamment en cas de maladie génétique dans la famille.
Comment se déroule une biopsie de villosités choriales ?
Le geste est pratiqué dans une salle spécifique, fonctionnant comme un bloc opératoire, avec des mesures d’asepsie strictes (désinfection cutanée, lavage des mains, gants stériles). Le médecin effectue une anesthésie locale puis prélève à l’aide d’une aiguille très fine des fragments placentaires, sous contrôle échographique. L’examen est rapide et peu douloureux.
Quels sont les risques de la biopsie de trophoblaste ?
Ils sont faibles et identiques à ceux de l’amniocentèse. Certains risques peuvent être favorisés par votre état, vos antécédents ou par un traitement pris avant le prélèvement. Il est impératif d’informer le médecin de vos antécédents (personnels et familiaux) et de l’ensemble des traitements et médicaments que vous prenez (anti-coagulants.
- Risque de fausse couche : Même pratiquée dans des conditions optimales, la biopsie de villosités choriales comporte un risque de fausse couche estimé à 0,2 %. Ce risque est maximum dans les 8 à 10 jours suivant le geste. Pour diminuer ce risque, le repos est recommandé le jour du geste.
- L’immunisation Rhésus fœto-maternelle : c’est un risque rare, qui concerne les femmes de rhésus négatif. Elle est prévenue par une injection de sérum anti-D juste après la biopsie chez les femmes de Rhésus négatif dont le fœtus est de Rhésus positif.
Que faut-il faire après la biopsie de trophoblaste?
Le jour de la biopsie, il est préférable d’être au repos à domicile. Un certificat de présence vous est délivré pour justifier auprès de votre employeur l’absence d’une journée. Un arrêt de travail n’est pas nécessaire pour les jours suivants.
Les résultats
Les résultats sont obtenus en deux temps. Un premier résultat du caryotype fœtal est obtenu en 3 jours. Un résultat obtenu par une technique complémentaire est obtenu en 2 à 3 semaines. En cas d’analyse génétique, les résultats sont habituellement obtenus 1 à 2 semaines.
En pratique
Le jour de la biopsie :
- Prendre une douche et bien savonner le ventre
- Il n’est pas nécessaire d’être à jeun
- Venir avec votre carte de groupe sanguin et votre attestation d’assurance sociale
Les heures et les jours qui suivent la biopsie :
- Prévoir le jour de la biopsie de na pas travailler et d’être au repos. Il est normal de ressentir quelques douleurs à type de « douleurs de règles ».
- En l’absence de contre-indication particulière, la reprise du travail est possible dès le lendemain
- Consultez aux urgences en cas de douleurs, saignements, écoulement de liquide ou fièvre.
Dépistage T21 et DPNI
La stratégie de dépistage de la trisomie 21 est résumé dans un document de l’HAS. Vous pouvez le consulter en cliquant sur le bouton suivant (format PDF) :
Vous pouvez également consulter la note d’explication sur le DPNI de l’APHP (format PDF)
Enfin, voici une vidéo explicative résumant le DPNI :
Centre d’échographie fœtale
Cette unité est coordonnée par le Pr Gilles Grangé. Vingt-cinq échographistes (médecins et sages-femmes) effectuent des examens sur des appareils de haute technologie. Toute l’équipe est fortement impliquée dans l’enseignement et la formation en échographie (coordination du Diplôme Inter Universitaire d’échographie en Gynécologie et Obstétrique de l’Université de Paris, plateforme de simulation en échographie).
Trois échographies sont recommandées pendant la grossesse : la première entre 11 et 14SA, la deuxième entre 20 et 25 SA et la troisième entre 30 et 35 SA.
Chaque année, près de 9 000 échographies sont effectuées, dont 3 000 examens d’expertise.


Cependant, nous ne sommes pas en mesure d’assurer toutes les échographies des patientes suivies à la maternité. Les échographies des grossesses à haut risque de pathologie fœtale sont effectuées en priorité, ainsi que l’échographie du 1er trimestre avec la possibilité de réaliser le dépistage de la trisomie 21 dans la foulée de l’échographie. Les échographies de dépistage des 2ème et 3ème trimestres sont réalisées en ville.
Informations pratiques
L’unité de Diagnostic Anténatal est située au 3ème étage de la Maternité Port Royal (ascenseur A). L’accueil du diagnostic anténatal vous recevra (liste des documents à fournir ci-après). Une fois votre dossier créé, vous patienterez en salle d’attente en attendant la consultation.


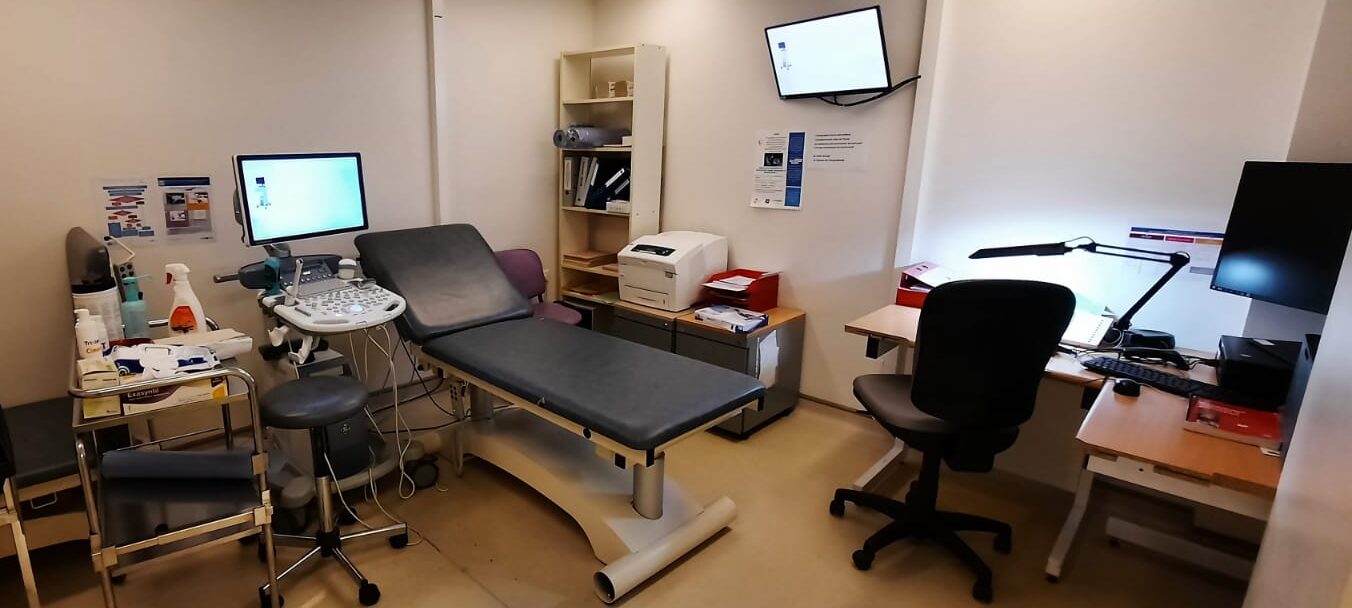
Voici la salle de consultation où vous serez reçu par le médecin du diagnostic anténatal avec la sage-femme de l’unité.

En cas d’indication d’un prélèvement tel que l’amniocentèse ou la biopsie de trophoblaste, celui-ci sera réalisé dans la salle dé prélèvement, attenante à la salle de consultation.
En cas d’échographie prévue avant la consultation au diagnostic anténatal, il faudra vous rendre à l’accueil du centre d’échographie, situé au 3ème étage de la maternité (Ascenseur B).
La présence du co-parent est autorisée et même conseillée. La présence d’enfant est à éviter dans la mesure du possible car non propice au bon déroulé de la consultation.
Documents à fournir au secrétariat du diagnostic anténatal lors de votre venue
- Courrier de votre médecin (s’il vous en a fourni un)
- Toutes vos échographies effectuées depuis le début de la grossesse (comptes rendus + clichés)
- Résultats des marqueurs sériques de la trisomie 21
- Carte de groupe sanguin
- Pièce d’identité
- Carte vitale + attestation de sécurité sociale
Contacts
Unité de diagnostic anténatal
- Mail : accueil.dan.cch@aphp.fr (sage-femme) ou cecile.asselineau@aphp.fr (secrétariat)
- Téléphone : 01 58 41 38 10 ou 01 58 41 45 14 (du lundi au vendredi de 8h30 à 16h)
- Fax : 01 58 41 37 61
Secrétariat de génétique
- Mail : geraldine.cavicchi@aphp.fr
- Téléphone : 01 58 41 38 19 (du lundi au vendredi de 8h00 à 16h30)
Équipe des psychologues
- Mail : psychologues.dan.cch@aphp.fr
- Téléphone : 01 58 41 35 85
Laboratoire de cytogénétique et génétique moléculaire
- Téléphone : 01 58 41 35 29